
Estrategia de análisis
En primer lugar debería comprobarse la comparabilidad inicial de los grupos. También debe tenerse en cuenta que la exclusión de sujetos del análisis puede disminuir la potencia estadística así como alterar la comparabilidad de los grupos, si el porcentaje de pérdidas o abandonos, o los motivos por los que determinados sujetos no son considerados en el análisis, son diferentes entre ellos.
Las pérdidas de seguimiento, o algunas de ellas, pueden no producirse al azar, sino que pueden tener alguna relación con los tratamientos administrados (abandonos por toxicidad, efectos secundarios, etc.). Por lo que la única opción válida de análisis, si se quiere mantener intacta la premisa de aleatoriedad, es evaluar a todos los pacientes según el principio conocido como análisis por intención a tratar (intention to treat analysis), o bien análisis según la asignación aleatoria, es decir, que cada sujeto se mantiene en el grupo al que ha sido asignado, independientemente de si ha cumplido con la intervención o de si ha recibido otro tratamiento diferente del asignado.
Por otro lado, los análisis de subgrupos examinan los hallazgos del estudio en subconjuntos de los grupos de estudio ( pie. en mujeres y hombres). Estos análisis se justifican si se han planeado previamente al inicio del estudio, en función de una hipótesis fundamentada.
Un ensayo clínico, al implicar seguimiento de los sujetos, permite calcular la incidencia del desenlace en cada uno de los grupos y riesgos relativos (RR). Además, existen diferentes formas de expresar los resultados de asociación entre el factor de estudio y la respuesta (medidas de efecto o asociación), ya sea mediante medidas relativas (riesgo relativo, disminución relativa del riesgo) o en medidas absolutas (reducción absoluta del riesgo o riesgo atribuible).

Medidas de asociación o de efecto de una intervención:
Un ensayo clínico que implica seguimiento de los sujetos permite calcular la incidencia del desenlace (incidencia acumulada) en cada uno de los grupos.
Supongamos un estudio que compara un tratamiento para la hipertensión arterial y un placebo, con el fin de evaluar su eficacia en la reducción de la incidencia de accidente vascular cerebral (AVC) después de cinco años de tratamiento. Los resultados al final del estudio pueden tabularse en una tabla de contingencia como la siguiente.
Tabla 6. Resultados de un ensayo clínico controlado y aleatorizado
Con AVC |
Sin AVC |
Total |
|
Grupo intervención (tratado) |
a |
b |
a + b |
Grupo control (placebo) |
c |
d |
c + d |
Total |
a + c |
b + d |
N |
Donde:
A representa el número de individuos tratados que desarrolla la enfermedad (AVC).
B representa el número de individuos tratados que no desarrolla la enfermedad.
C representa el número de individuos no tratados (grupo placebo) que desarrolla la enfermedad.
D representa el número de individuos no tratados que no desarrolla la enfermedad.
La incidencia acumulada (IA) en el grupo intervención será:

La incidencia acumulada en el grupo control será:
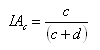
Existen diferentes formas de expresar los resultados (medidas de efecto o asociación) de un ensayo clínico, ya sea mediante medidas relativas o en medidas absolutas.
Imaginemos que en el grupo que ha recibido el placebo, al finalizar el estudio un 15% de los sujetos han presentado AVC, mientras que sólo lo ha desarrollado un 10% de los que han recibido el tratamiento.
A) Medidas absolutas:
Reducción absoluta del riego (RAR): la diferencia de incidencias acumuladas en ambos grupos (también conocido como riesgo atribuible)
RAR = IAc - IAi
IAc: incidencia acumulada en el grupo control
IAi: incidencia acumulada en el grupo intervención
En el ejemplo, su valor es 15%-10%=5%, lo que significa que el tratamiento ha reducido en un 5% la incidencia acumulada de AVC en 5 años en sujetos con hipertensión arterial, en relación con el placebo.
B) Medidas relativas:
Riesgo relativo (RR): cociente entre las incidencias observadas en cada grupo.
RR = IAi / IAc
En el ejemplo, su valor sería 10% / 15%=0,67, lo que significa que la incidencia de AVC en 5 años en el grupo tratado es 0,67 veces la observada en el grupo que ha recibido placebo.
Nótese que también podría calcularse el RR de padecer AVC del grupo placebo en relación con el grupo tratado, que sería 15%/10%=1,5.
Disminución relativa de riesgo (DRR): es la disminución de la incidencia (riesgo) en un grupo expresado en forma de tanto por ciento respecto al otro grupo:
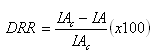
En el ejemplo, su valor es (15%-10%)/15%=0.33, es decir, que en el grupo tratado la incidencia de AVC en 5 años es un 33% menor que la observada en el grupo placebo. Este valor es el complementario del riesgo relativo del tratamiento con relación al placebo (1-0,67=0,33). Por lo tanto, la DRR también puede expresarse como:
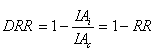
Sin embargo, la expresión de los resultados exclusivamente en términos relativos puede hacer que se sobrevalore el efecto beneficioso real del fármaco. Por lo tanto, para valorar la acción real del tratamiento (intervención) debemos conocer, además de la disminución relativa de riesgo, la incidencia real del proceso que se intenta reducir en la población a la que se va a aplicar el tratamiento.
Número de personas que es necesario tratar (Number needed to treat, NN):
Otra medida que se puede obtener, comprensible para el clínico y extrapolable a la realidad de su labor diaria, es el número de casos que es necesario tratar para prevenir un evento (en nuestro ejemplo, un caso de AVC). Esta medida equivale al recíproco del valor de la reducción absoluta de riego (RAR) y, por lo tanto, presenta las mismas ventajas que éste sobre las medidas relativas en la expresión de resultados. Además, indica el esfuerzo que debe realizarse para poder prevenir un evento.
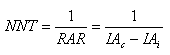
En el ejemplo anterior, 1/(0,15-0,10)=1/0,05=20. Esta cifra indica que es necesario tratar a veinte personas con el antihipertensivo durante cinco años para prevenir un caso de AVC.
Tabla 7. Ventajas y limitaciones de los ensayos clínicos controlados y aleatorizados
VENTAJAS |
LIMITACIONES |
|
|